最新治療
2021年05月14日
脳卒中機能再建リハビリテーション
ニューロリハビリテーションとは
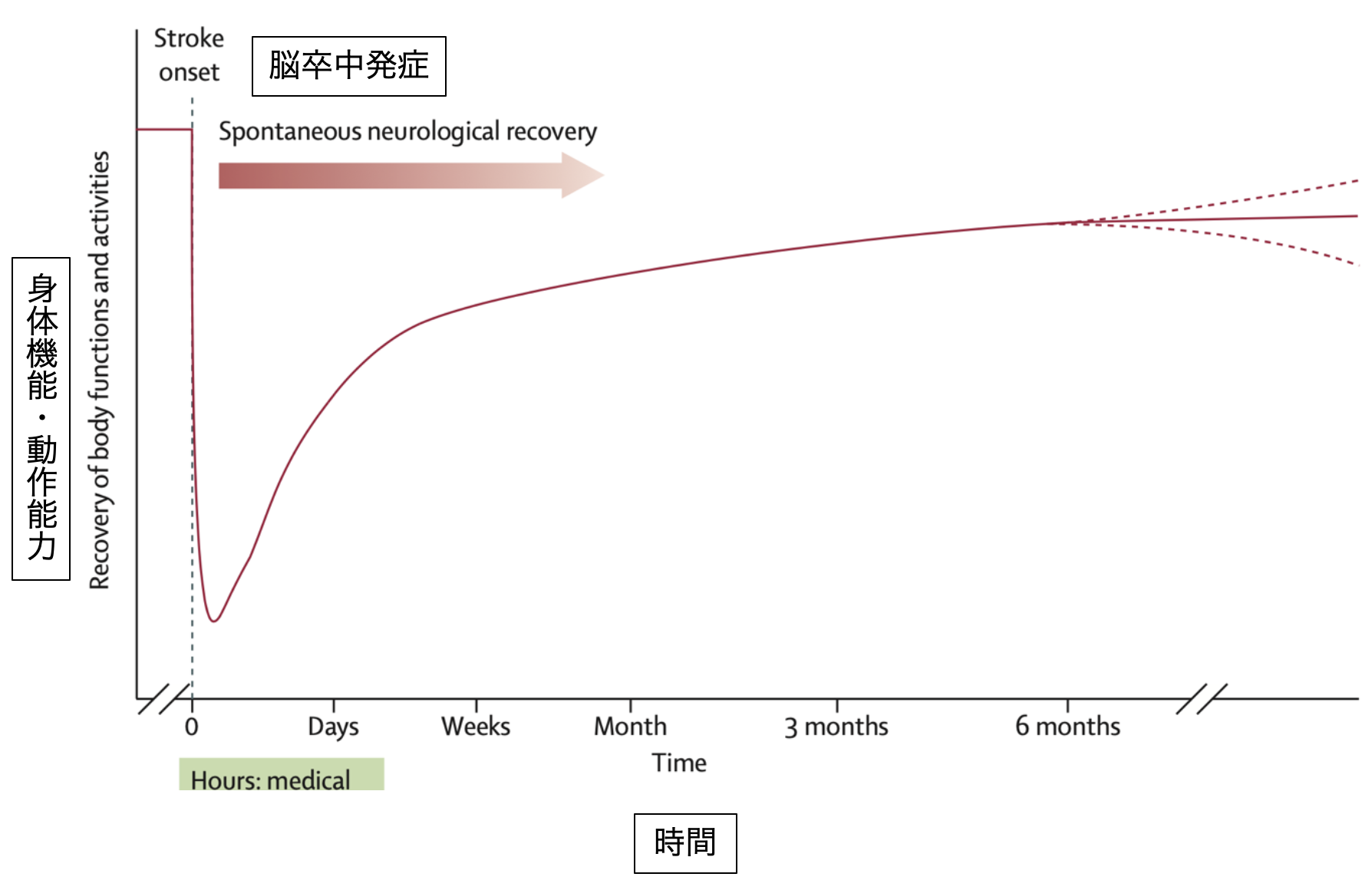
脳梗塞や脳出血、脳外傷などにより脳が損傷されると、身体機能や活動能力の回復は6ヵ月頃をピークにプラトーになると言われています(図1)。しかし、近年、動物実験や多くの臨床研究から、反復訓練を行うことによって、生き残った大脳皮質領域が損傷を受けた部位の機能を代償するように変化していくことが明らかとなっています。そして、適当な難易度の訓練を十分に繰り返すことで、脳はより効率的に再構成されます。
このように神経系の障害を治療するリハビリテーションは、神経科学の進歩とともにニューロリハビリテーションとして発展しています。
図1.脳卒中後の神経学的回復の自然経過(文献1より改変引用)
ニューロリハビリテーションの実際
当科では脳卒中をはじめとする中枢性の運動麻痺に対し、随意運動解除型電気刺激装置IVES®️(図2)、末梢神経磁気刺激装置(Pathleader®️)(図3)やロボット療法(単関節型HAL®️: Hybrid assistive limb)(図4)等を併用した、運動機能改善訓練を行なっています。
麻痺した筋は収縮力が弱く思うように動かせないばかりか、脳卒中などによる中枢麻痺では意図しない筋肉(場合によっては反対の動きをする筋肉)にも過度な緊張が入り、肘を伸ばそうとするのに曲がる、指を伸ばそうとしているのに曲がるなど、目的とする動作以外の神経回路が活性化されてしまう危険性があります。従来の電気刺激装置のように一方的な電気刺激を麻痺筋に与え続けるだけではこのような誤った動きの強化にもつながりかねません。
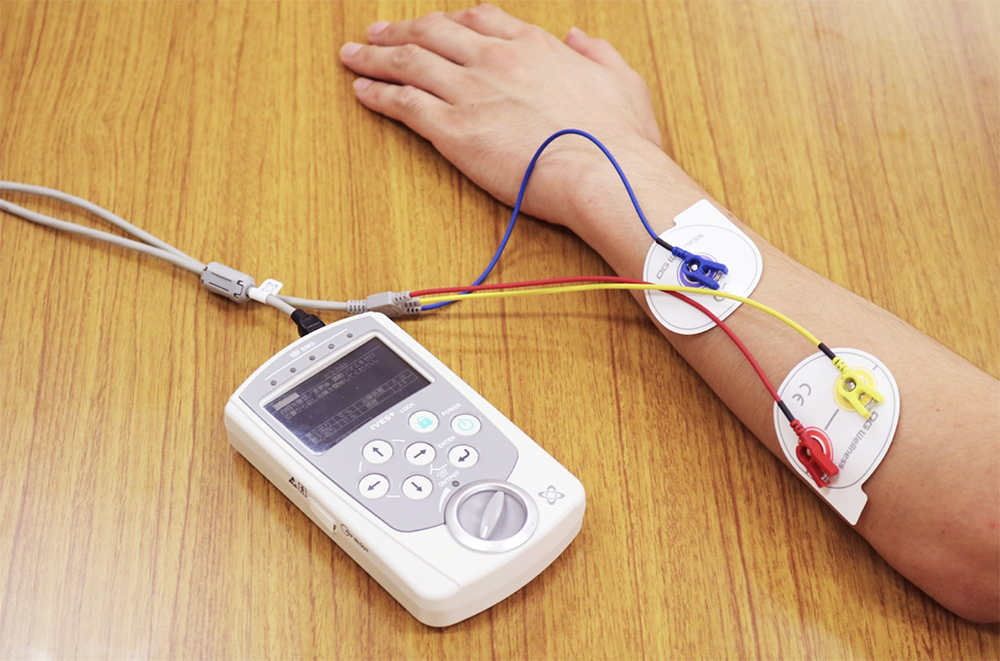
IVES®️は随意的な動作に必要な麻痺筋が収縮した際の微弱な筋電を感知し、その筋収縮をアシストするような電気刺激を麻痺筋に加えます。こうすることで、脳で意図し動作するという一連の神経回路を促通し、意図した動作に必要な麻痺筋の筋力強化や動作の質の向上を図ることができます。
図2.随意運動解除型電気刺激装置:IVES®️
Pathleader®️は末梢神経に磁気刺激を加えることで誘導電流を発生させる装置です。電極を貼付して刺激する電気刺激と違い、電極を貼らずに実施可能であり疼痛なく刺激が可能です。服を着たまま刺激ができるため、短時間で様々な場所を刺激することができます。
図3.反復末梢神経磁気刺激装置(パスリーダー®️)

単関節型HAL®️は身体に装着することによって人の身体動作を支援する装置です。関節の運動に関与する筋肉に電極を貼り、筋電をコンピューターによって制御して、患者さんの運動意思に応じた動作の補助を行います。
図4.単関節型HAL®️(Hybrid assistive limb)
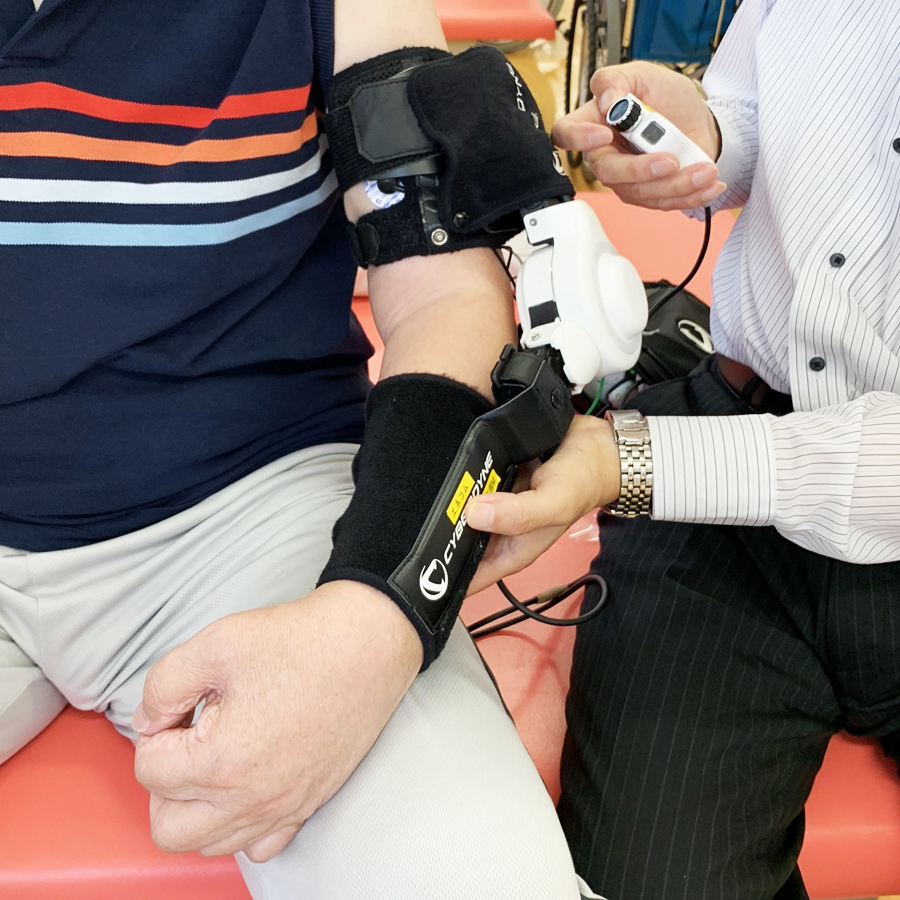
急性期からHALと作業療法を併用することにより、上肢の運動機能と日常生活動作能力が改善されたとする報告もあり4)、当院でも積極的に導入しています。また回復期や生活期など発症から長期経過した患者さんの運動機能に改善が見られたケースもあり、適応のある患者さんには外来で機能改善訓練を行っています。
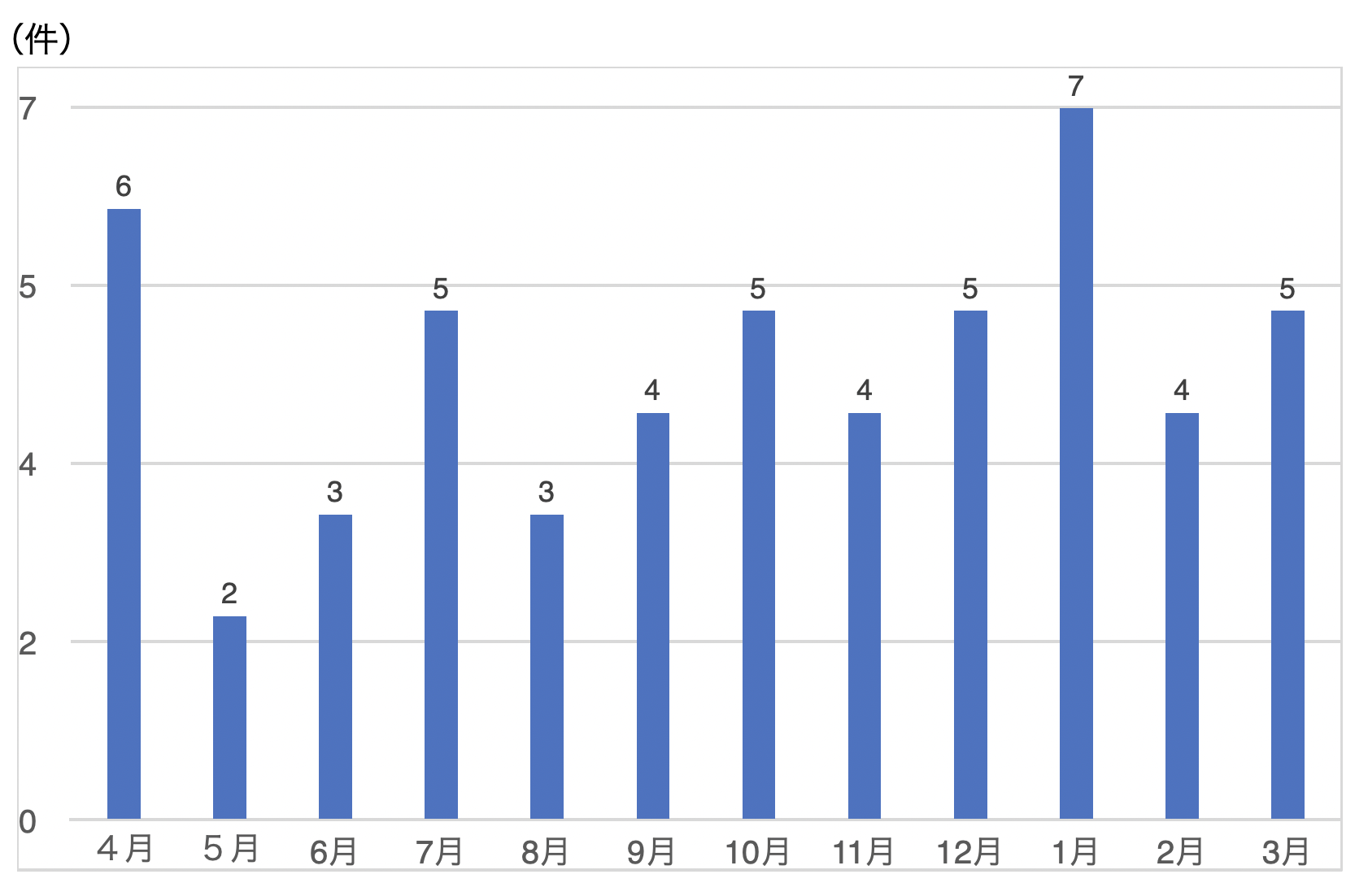
中枢麻痺に併発する痙縮はこれらの訓練に悪影響を及ぼすため、前段階治療として後述するボツリヌス療法で筋緊張をコントロールしてから訓練を開始します。図5は2020年4月からのボツリヌス療法の実施件数です。現在は月平均4件のペースですが、今後はさらに件数を増やしていく予定です。
図5.2020年度ボツリヌス療法月別件数
1) Stroke rehabilitation. Langhorne P, Bernhardt J, Kwakkel G. Lancet. 2011 May 14;377(9778):1693-702
2) 三原 雅史: 分子脳血管病 11巻3号 Page271-277(2012.07)
3)村岡慶裕:IVES の開発と今後の展望,Jpn J Rehabil Med 54:23-26,2017.
4)Iwamoto Y, Imura T, Suzukawa T, Fukuyama H, Ishii T, Taki S, Imada N, Shibukawa M, Inagawa T, Araki H, Araki O. J Stroke Cerebrovasc Dis. 2019 Jul;28(7):2018-2025.
痙縮に対するボツリヌス療法ついて
概要
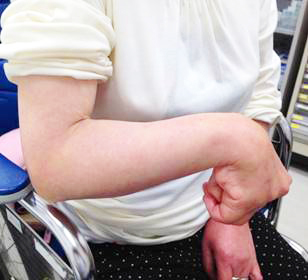
脳卒中や脊髄損傷など上位運動ニューロンの損傷に伴い生じる痙縮は、運動速度依存性の伸張反射亢進を呈し、深部腱反射の亢進を伴う運動障害と定義されています。痙縮はスパズムやクローヌスの原因となり、変形肢位が長期間続くことで関節変形をきたします(図6)。その結果、移乗や歩行など動作の問題、更衣など日常生活動作の妨げ、オムツ替えなど介護時の問題、強い疼痛の出現など様々な問題を生じます。そのため痙縮を軽減させる処置が必要となりますが、ボツリヌス療法は手技が簡単で痙縮軽減効果が得られやすく、安全性も高いため近年普及している治療の一つです。
図6. 肘屈曲、手関節掌屈、手指屈曲(握りこぶし)変形
方法
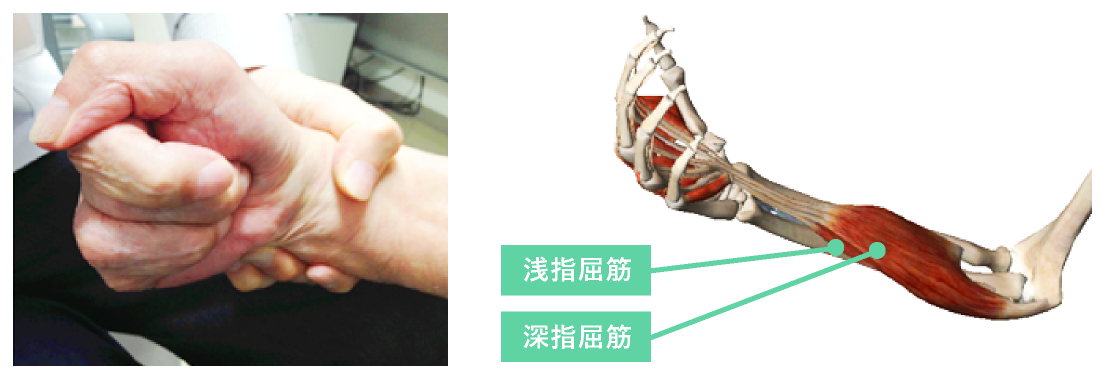
ボツリヌス注射は、まず疼痛や変形の原因になっている筋肉を同定(図7)し、緊張の程度に応じた投与量を決定します(図8)。注射は的確に筋肉内に薬液を注入することが重要ですので、小さな筋や深部の筋は超音波などによるガイド下で行うのが確実です(図9)。一般的に効果は3−4ヶ月とされていますが、個々によって差があり1ヶ月程度しか効果が持たなかったケースや半年〜1年も効果が持続したケースなど様々です。ボツリヌス療法の効果を活かすのは注射後のリハビリテーションです。痙縮の悪化により手指が屈曲位のまま開けなくなった方が、ボツリヌス注射後、指が開きやすくなりピンチ動作が可能となったことで、リハビリテーションの結果財布からのカードの取り出しができるようになったケースもあります。(図10)
図7. 手指屈曲の主な関与筋
Muscle Premium 7 ©Argosy Publishing, Inc.,
(https://www.visiblebody.com)
図8.写真1のケースに計画した投与量
| 浅指屈筋 | 50単位 |
| 深指屈筋 | 50単位 |
| 合計 | 100単位 |
図9.超音波ガイド下の施注
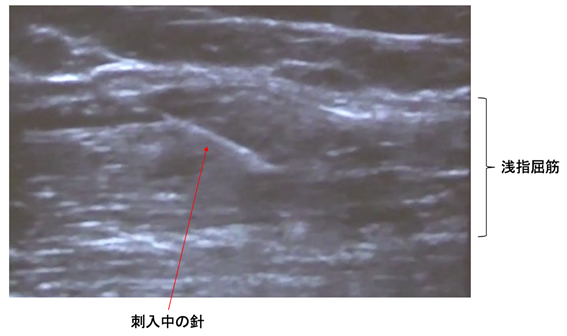
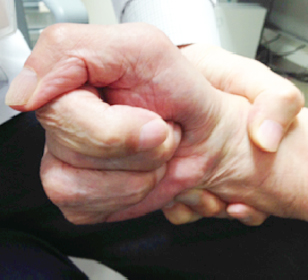
図10.ボツリヌス療法による痙縮の改善
 |
 |
- 左:治療前は親指を伸ばすことができなかった。
- 右:治療後は親指を伸ばすことができるようになり、財布からカードを取り出しやすくなった。
嚥下障害に対する検査について
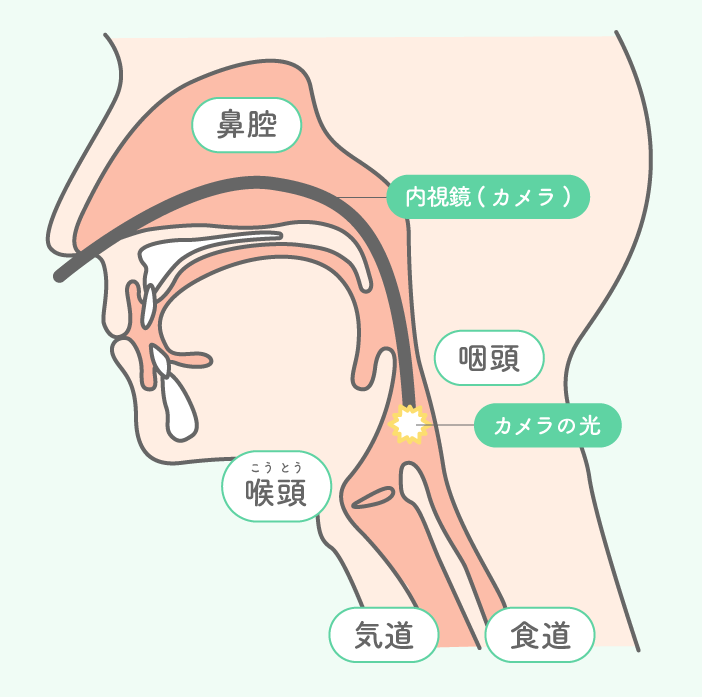
脳卒中や口腔・咽喉頭領域の術後などに生じる嚥下障害は、飲み込みにくさが生じるだけでなく、気管へ食物が誤って入る誤嚥が問題になります。誤嚥は窒息や肺炎の原因となり生命に関わる重大な問題であるため、早急な対処が必要になりますが、嚥下は外部からは見えにくい体内の運動であるため、誤嚥の有無やその対処法を選択し実行するには、嚥下障害の病態や食物の嚥下動態を的確に判断する必要があります。その判断につながる検査として、当院では嚥下造影検査(VF)や嚥下内視鏡検査(VE)を実施しています。
嚥下造影検査(VF:videofluoroscopic examination of swallowingの略)
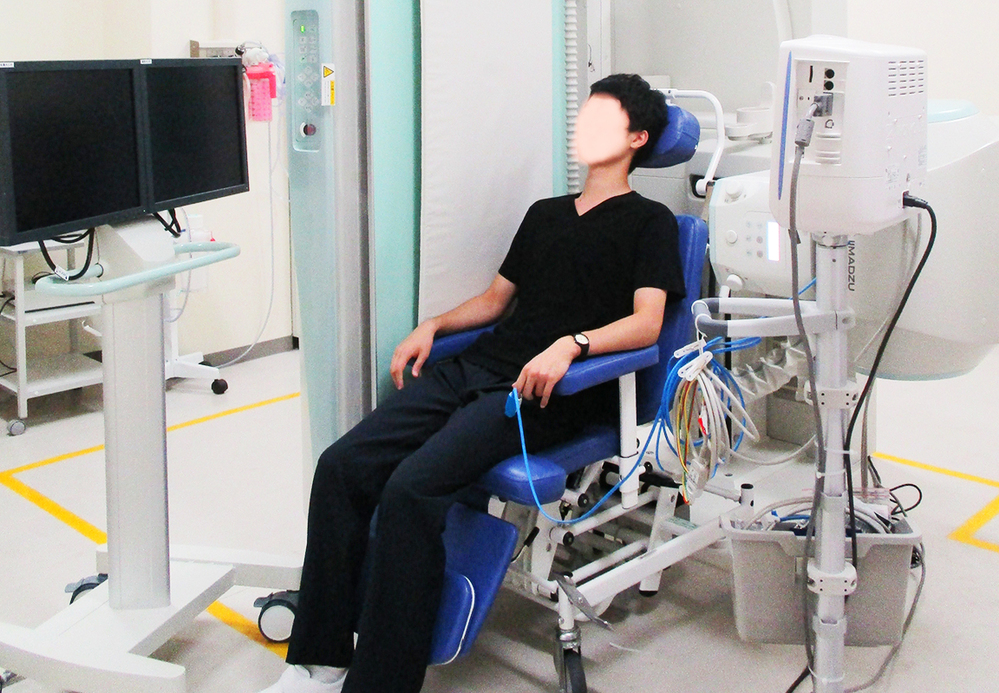
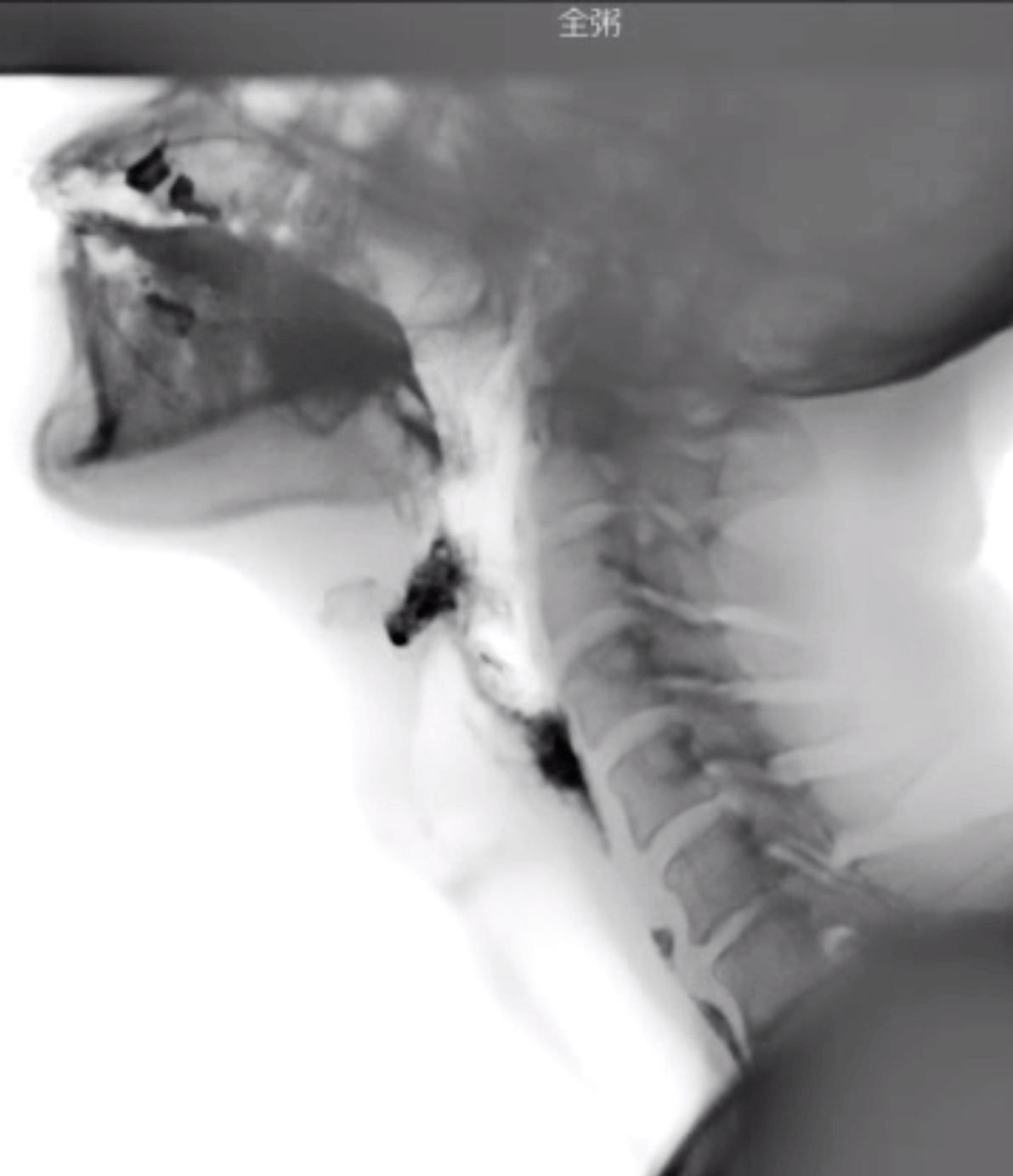
バリウムなどX線によく映る造影剤を混ぜた食物を、X線透視下に食べていただき嚥下の状態を確認する検査です。(図11.12)嚥下に関連する器官を可視化でき、手術による切除などの形態的異常や神経麻痺などによる機能的異常、誤嚥や咽頭残留などを明らかにできます。(図13.14)1)
図13.嚥下造影検査の観察項目
| 模擬食品の動態 | 解剖学的構造の以上・動き |
|---|---|
|
口唇からこぼれる 咀嚼状態 食塊形成 口腔残留(前庭部・口底部・舌背部) 咽頭への取り込み |
形態学的異常(口腔) 口唇の開閉 下顎の動き 舌の動き 舌軟口蓋閉鎖 |
|
早期咽頭流入 咽頭通過 誤嚥・咽頭侵入とその量 口腔への逆流 鼻咽腔への逆流 咽頭残留 *(咽頭蓋谷・梨状陥凹) 食道入口部の通過 *咽頭残留:嚥下反射が起こらずにそのまま残った場合は『滞留』とする |
形態的異常(咽頭) 舌根部の動き 鼻咽腔閉鎖 舌骨の動き 咽頭挙上 咽頭蓋の動き 咽頭閉鎖 咽頭壁の収縮 食道入口部の開大 |
|
食道残留 食道内逆流 胃食道逆流 |
形態学的異常(食堂の蛇行・外部からの圧迫など) 食道蠕動(ぜんどう) 下食道括約筋部の開大 |
当院の嚥下造影検査数の推移
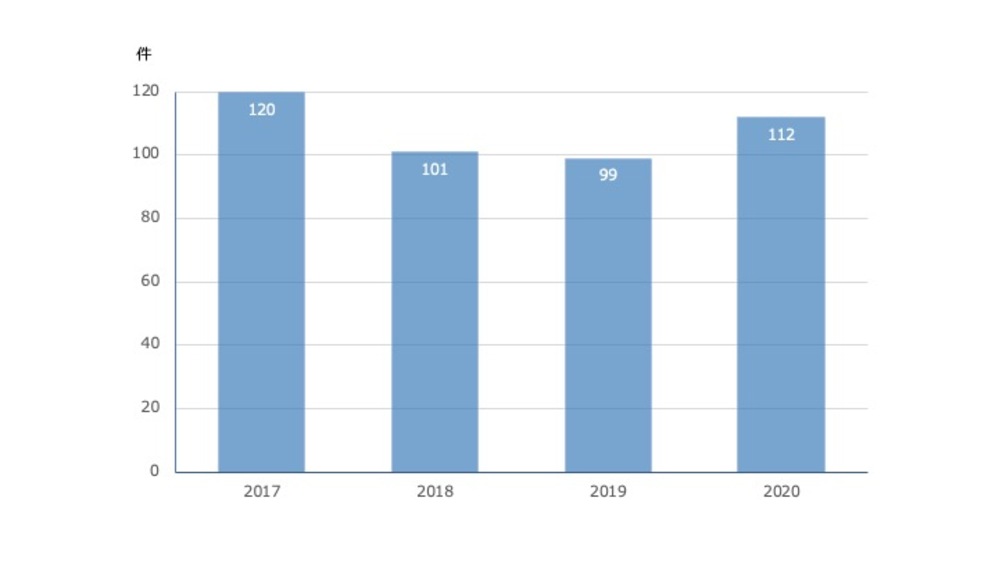
図11、図12.嚥下造影の写真:嚥下造影の造影剤の様子と外観
 |
 |
図14.嚥下後、喉頭蓋谷、梨状窩に咽頭残留を認める
嚥下内視鏡検査(VE:videoendoscopic examination of swallowingの略)
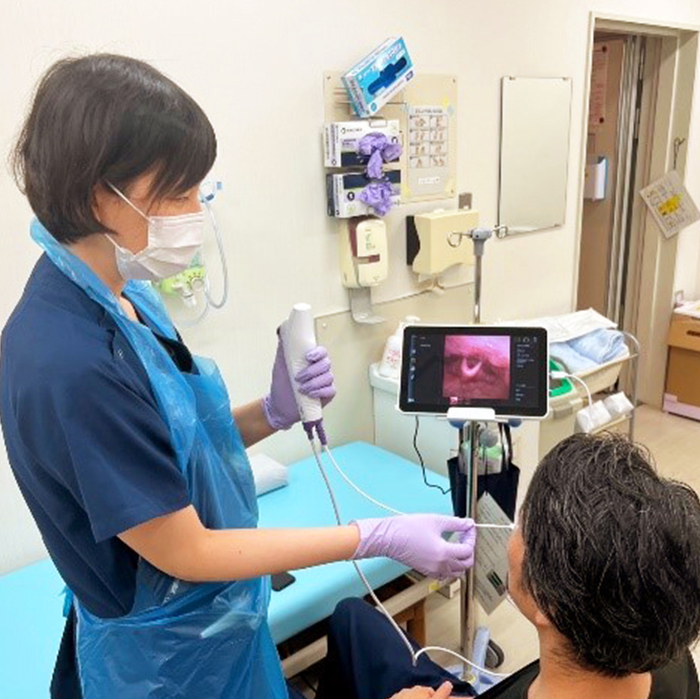
鼻腔から咽頭(のど)まで細い内視鏡(カメラ)を挿入し、内視鏡で咽頭や喉頭を観察しながら飲食をしていただき、嚥下の状態を確認する検査です。
(図.15.16)咽頭や声帯をはじめとした喉頭の器質的(構造的)・機能的異常、唾液を含む咽頭貯留/残留などを明らかにできます。VFと比較して嚥下の瞬間を捉えることは難しいですが、VFでは確認できない情報(唾液貯留の状況や声帯運動など)もあり、X線による被曝がなく、場所や検査食を選ばない点もVEの強みです。
いずれの検査においても、食物の形態や体位、摂食方法などを調整することで安全に嚥下し、誤嚥や咽頭残留を減少させる方法を模索することにも役立てています。
誤嚥があるような場合、病態がはっきりするまでは絶食にすることが妥当な対処法ですが、長期の絶食は栄養不足による消耗をきたし、長期間使われない嚥下器官は容易に機能低下をきたすため、高齢者などはそのまま経口摂取が困難になることもあります。嚥下造影検査により安全な経口摂取方法が確認できれば嚥下リハビリテーションも行うことで、人生最大の楽しみの一つである食事ができる喜びを維持できることも増えてきています。
1) 日本摂食・嚥下リハビリテーション学会医療検討委員会:嚥下造影の検査法(詳細版) 日本摂食・嚥下リハビリテーション学会医療検討委員会2014年度版,日本摂食・嚥下リハビリテーション学会雑誌14: 54-73,2010
|
(図.15)
|
(図.16)
|